
検査値の正常値については、こちらをどうぞ。
副腎皮質ホルモン以外の内分泌・ホルモンに関係した項目は、こちらをどうぞ。
(*はコラムです)
目次
(2).皮膚テスト
皮内テスト、スクラッチテスト・プリックテスト、パッチテスト、
*P-K反応(プラウスニッツ・キュストナー反応)
*現物スクラッチテスト
*外用剤のパッチテストの陽性率
*吸入アレルゲンのパッチテスト陽性率
使用テスト、誘発試験、除去試験
(3).感染症に関係した検査
細菌に関係したもの、真菌(カビ)に関係したもの、
ウィルスに関係したもの、
寄生虫に関係したもの
(4).患者の皮膚を切除(biopsy)して行う検査
(5).検査器具をもちいた検査
呼吸機能検査、ピークフロー、レントゲン・内視鏡に関係したもの、
光線過敏に関係したもの、発汗テスト、皮膚pH測定、サーモグラフィー、
皮膚の水分量・油分量の測定、かゆみの検査・かゆみ日記
前半はこちら
*Ⅰ型アレルギーとⅣ型アレルギー
(1).血液検査
IgE、RAST、
*血清IgEと月齢との関係
*RAST値陽性率の年齢変化(乳幼児、成人)
*裸子植物の分類
*単子葉植物の分類
*イネ科の分類
*キク類の分類
*バラ類の分類
*真菌類の分類
*典型的な検査所見
IgG・IgA・IgM、総タンパク質、
*湿疹ができる免疫不全疾患
LD、ChE、尿酸、白血球数・分類、好酸球、赤血球数、血清鉄、
血小板、ASO・ASK、CRP、抗核抗体、コーチゾル・ACTH、
腫瘍マーカー、
*特異性(specificity)と敏感度(sensitivity)
ヒトTARC、リンパ球芽球化(幼弱化)試験、
リンパ球刺激試験(lymphocyte stimulation test, LST)、
ウイルス感染症抗体価・ウイルス関連検査、その他
2.皮膚テスト
(1).皮内テスト
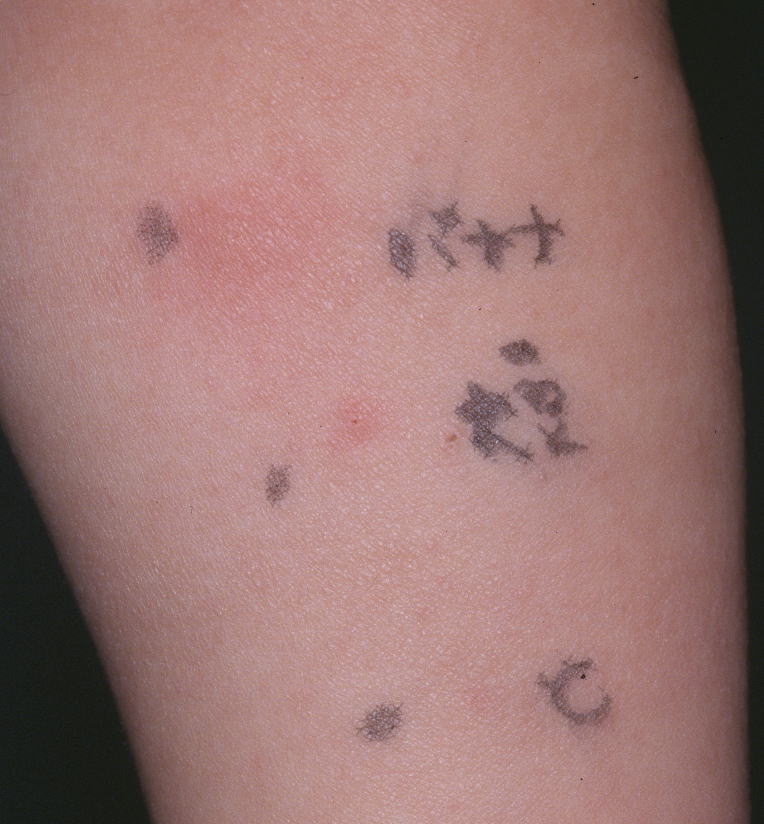
鳥居薬品社製の抗原液を皮内に注射して、生じた膨疹と紅斑を15分後に測定します。
膨疹の直径9mm以上、紅斑20mm以上が陽性です。
以前、大阪府立羽曳野病院皮膚科外来では、対照として生理食塩水、続いて、ハウスダスト、ブタクサ花粉、カモガヤ花粉、スギ花粉、イヌ毛、ネコ毛、そば、牛乳、全卵、小麦、大豆、米、エビ、サバの順に15種類行っていました。
開業して、現在は、プリックランセットを用いて、次の項のプリックテストを行っています。
選んだ項目は、幼稚園児以上には、ハウスダスト(ダニ)、ブタクサ花粉、カモガヤ花粉、スギ花粉、イヌ毛、ネコ毛、牛乳、全卵、小麦、大豆の10項目、乳児には、ハウスダスト(ダニ)、牛乳、全卵、小麦、大豆、タラの6項目を皮膚テストの定期検査として行っています。
近年、このプリックランセットが手に入りにくくなり、特別なケースを除いて、プリックテストは主に乳児のみにしています。
入院すると、必要に応じて、上記の他に約100種類の抗原について行っていました。
蕁麻疹があると、抗原液を注射するだけで、膨疹ができる場合があります。
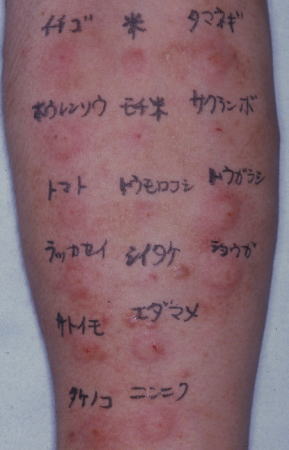
ほとんどの植物に皮内テスト陽性の成人アトピー性皮膚炎患者
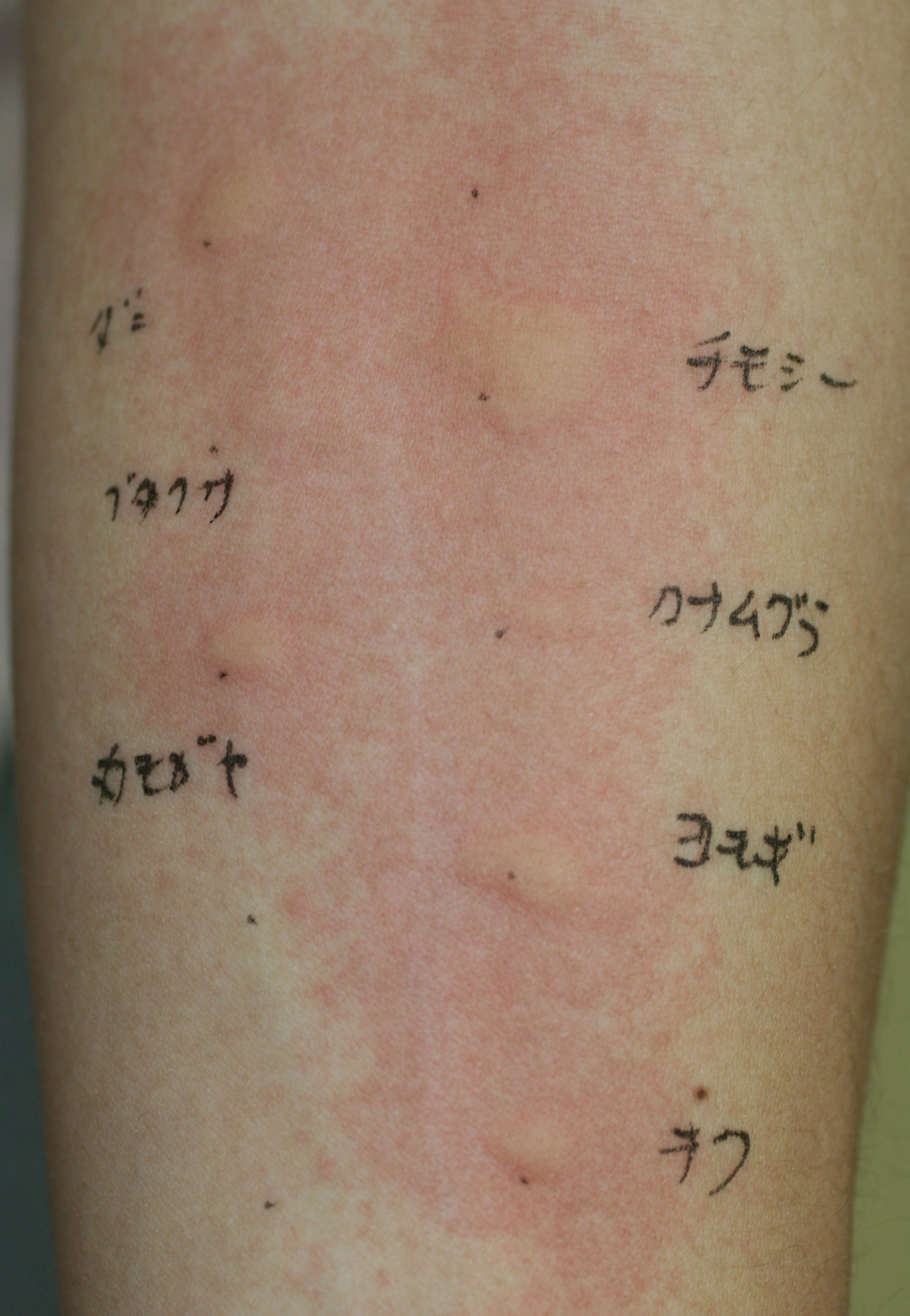
現在当科で行われている吸入アレルゲンのプリックテスト、4番目のスギ花粉、5番目のイヌ、6番目のネコを除いて陽性になっています。
カモガヤとチモシー(オオアワガエリ)はイネ科花粉、カナムグラはクワ科花粉、ブタクサ、ヨモギ、キクはキク科の花粉です。
湿疹がないと判定がやりやすいようです。
中央に膨疹があり、周囲を紅斑が取り囲んでいます。
数時間後に陽性になる遅発型反応もあります。
カンジダやアルテルナリアなどのカビでは、しばしば遅延型反応がみられ、さらに後で湿疹化する場合があります。
というわけで当科ではカビのプリックテストは施行していません。
<参考>
P-K反応(プラウスニッツ・キュストナー反応)
患者血清を何段階にも希釈し、それを患者以外の被験者、たとえば母親の前腕に皮内注射します。
2日後に同じところに検査したい抗原液(たとえば卵白)を皮内注射して、反応の有無をみます。
患者に直接皮内テストしないために、患者に対しては安全性は高いのですが、血液を他の人に注射することによるいろんな問題点があります。
検査としては、P-K反応をみてから、続いてもう一方の前腕を用いて、実際にたとえばゆで卵を1個食べて発疹が現れるかどうかみます(経口P-K反応、ワルツァー反応)。
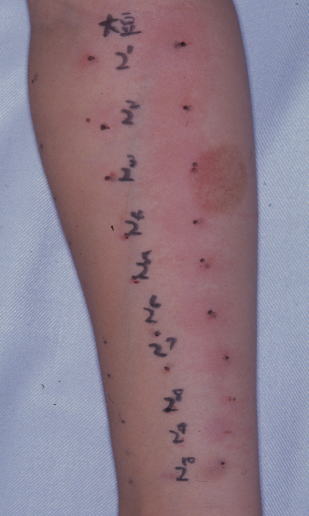
大豆のPK反応です。
母の右前腕に赤ちゃんの血清を10段階に希釈したもの0.02mlを皮内注射します。
続いて、皮内注射したところに大豆の皮内テスト液をさらに0.02ml注射します。
アレルギー反応が起きてヒスタミンが遊離されると、紅斑や膨疹が現れます。
紅斑20mm以上、膨疹9mm以上で陽性です。
かゆみがあり、母は子供のかゆみを経験できます。
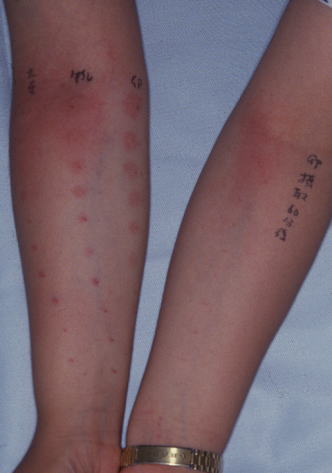
母親の右前腕は卵、牛乳、大豆のPK反応です。
患者血清を10段階に希釈し、母の右前腕に30カ所、左に10カ所皮内注射します。
右の内側から卵の皮内テスト液を10段階に希釈したところに皮内注射しています。
中央は同じように、牛乳の皮内テスト液、外側には大豆の皮内テスト液をそれぞれ10カ所皮内注射しています。
かなり時間が過ぎているため反応が弱くなっていますが、紅斑と膨疹が現れたところが陽性です。
牛乳の方が反応としては強いようですが、血清を希釈すると、卵とそれほど変わらないようです。
以上終了後、母が生卵(またはゆで卵)1個食べて、母の腸管から吸収された卵が、左前腕に皮内注射した子供の血清がどの段階まで反応するか、みます(卵の経口PK反応)。
生卵1個摂取1時間後の反応です。
なおこの患者さんは、大豆のP-K反応は陰性で、右の大豆のところに見られる反応は、卵摂取によるものです。
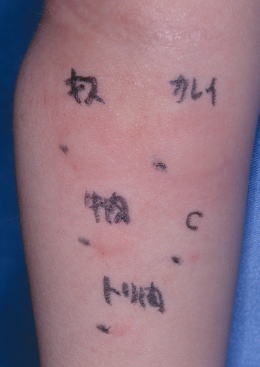
(2).スクラッチテスト・プリックテスト
開業してからは、皮内テストでなく、もっぱらプリックテストを施行しています。
市販の抗原液がない場合、抗原が水に溶けない成分に含まれる場合には、抗原をそのまま検査することがあります。
主として、野菜・果物、その他様々な加工食品に利用されます。
もちろん、市販の抗原液でも行われます。
手技が簡単なため、乳幼児によく用いられます。
プリックランセットを用いる場合と、注射針で前腕の表皮を十字にきずをつけてその上に抗原をつける場合、があります。
プリックランセットを用いるときは、反応があまり強くないと判断したときは、抗原液を前腕の皮膚に1滴のせて、その上からプリックランセットを用いてプリックします。
反応が強い可能性があるときは、プリックランセットの先端に抗原液をごく少量つけて、ごく浅めに前腕皮膚にプリックします。
とても強い恐れがあるときは、突くのではなく、先端をこする程度にします。
15分待って陰性のときは、もう一度ふつうにプリックしています。
15分後に判定します。
皮内テストと同じように判定しますが、膨疹3mm以上、紅斑10mm以上を陽性にしています。
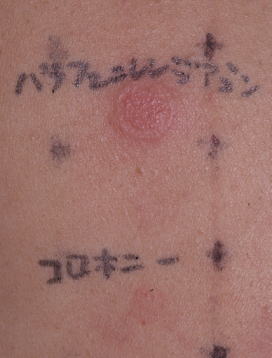
| 現物プリックテスト(バナナ陽性) | 現物プリックテスト(魚、牛肉陽性) |
<参考>
現物スクラッチテスト
アレルギー検査は、血液検査だけではなく、患者の皮膚を使えば簡単にできます。
アレルギーがあれば、原因物質をごく少量、皮膚につけるだけで、紅斑や膨疹が現れます。
少しキズをつけて、皮膚からの吸収をよくすると、反応は強くなります。
しかし、アレルギーが非常に強い場合、たとえば皮膚に少量ついただけでショックのような強い症状が出現する可能性があり、注意が必要です。
検査法としては、プリックランセットという先端にごく小さな針がついた金属の薄片(幅0.2mm、長さ15mm、厚さ0.3mm、先端突起0.5mm程度)を検査する食物に突き刺して、そのまま患者さんの前腕にプリックします。
プリックランセットは1回ごとの使い捨てになっています。
15分後、通常と同じように判定します。
検査する種類は多くは食品ですが、香料、家のゴミ、その他化学物質も調べることができます。
卵や牛乳などの一般的な食品は市販の抗原液があり、それを検査に使うことができます。
しかし、すべての食品について抗原液が市販されているわけではなく、また、アレルギーを起こす成分(アレルゲン)の多くはタンパク質であるために水に溶けにくく、市販(鳥居薬品)の抗原液で反応が出にくい場合があります。
患者が食後に発疹が出て何が原因かはっきりしないとき、そのとき食べたものを持ってくれば、それをつけたプリックランセットを用いて、患者の前腕皮膚の上で反応が出るか調べることができます。
(3).パッチテスト
接触皮膚炎の診断に用います。
抗原をフィンチャンバーにのせ、患者の背部などに貼り付けて、生じた反応ををみる方法です。
反応が強いときは、ただ皮膚につけるだけのオープンパッチテストを行う場合があります。
また、皮膚をきずつけて抗原の吸収をよくしたスクラッチパッチテストを行うこともあります。
判定は、
①.30分程度の即時型反応(蕁麻疹)をみる場合と、
②.2日間貼って3日目に判定し遅延型反応(湿疹)をみる場合
があります。
後者の場合は、さらに検査部位にUVA、UVBなどの紫外線を当て、光アレルギーをみることもあります。

パッチテストで使われるフィンチャンバー(背部に2日間貼って、はがす直前)です。
1個ずつ異なった抗原をフインチャンバーにのせますので、図では全部で17種類の抗原を調べていることになります。
何種類も抗原が混じったもの、たとえば化粧品製品をそのままのせることもあります。
このときは、その化粧品で接触皮膚炎ができることは証明できますが、どの成分で起きているかは分かりません。
成分それぞれについては、しばしば市販のスタンダードシリーズになく、製造メーカーから取り寄せる必要があります。
用いる抗原は、化粧品、外用剤などの接触皮膚炎の原因になるものの他に、香料・保存料などのヨーロピアンスタンダードや金属シリーズのスタンダードなども用いられます。
原因となっている薬剤を貼って、薬疹の検査にも使われます。
自宅のゴミなどを貼って、化学物質過敏症の有無を検査することができます。
ダニ、カビ、ペットの毛、卵や牛乳などの食物なども検査することができます。
外来で行う場合、1週間に最低3度通院する必要があり、忙しい患者には向かない検査かもしれません。
パッチテストをすると、陽性反応であれば、どうしても検査した部位に湿疹ができます。
そんな湿疹はよくなっても、しばしば色素沈着となって残ります。
検査が陽性の時、検査したために、他の部位の湿疹が誘発されることがあります(自家感作性皮膚炎)。
陽性になった湿疹部位がよくならないために、やむなくステロイド外用剤を塗布することがあります。
美容的なことを気にしている患者さんには、以上のことは必ず説明していますが、通じていないこともよくあります。
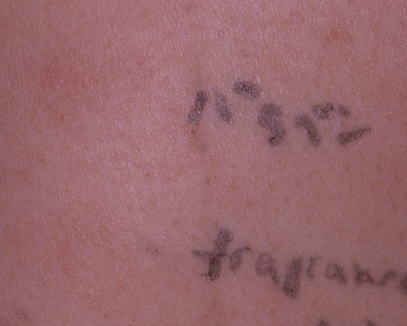
| 毛染めによる接触皮膚炎患者です。 (パラフェニレンジアミン陽性) |
化粧品の接触皮膚炎患者です。 (保存料パラベンが陽性、下は香料ミックスです) |
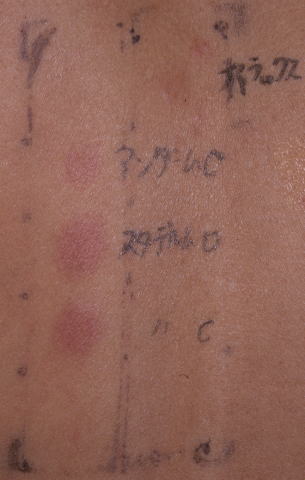
| 非ステロイド系外用剤(アンダーム、スタデルム軟膏 とクリーム)が陽性です。 |
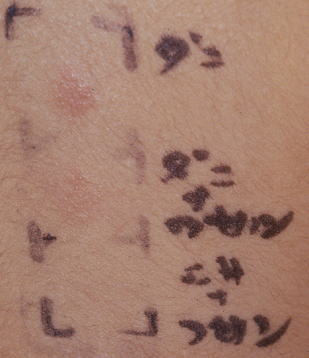
ヤケヒョウヒダニのパッチテスト陽性です。 一番上は、つぶしたダニをそのままつけたもの。 二番目はつぶしたダニ10%とワセリンの混合。 三番目はダニを飼育しているエサ10%とワセリンの混合です。 |
| 外用剤のパッチテストの陽性率 |
| 入院患者330名(男154名、女176名)で外用剤のパッチテストが陽性になったのは71名(21.5%)でした。 男23名(14.9%)、女48名(27.3%)であり、女の方が多くなっていました。 外用剤としては、非ステロイド系外用剤のアンダーム軟膏・クリームが27名、スタデルム軟膏・クリームが23名で、他にザーネ軟膏12名、ユベラ軟膏13名、オイラックス軟膏9名、ケラチナミン軟膏7名、アルメタ軟膏4名、アズノール軟膏4名などでした。 顔面の湿疹が重症になるほど陽性患者の割合は多くなり、軽症患者65名中5名(7.7%)、中等症患者126名中28名(22.2%)、重症患者139名中38名(27.3%)が陽性になっていました。 なお、現在アンダーム軟膏は発売中止になっています。 市販のアンダーム軟膏と同じ成分を含むものについては、まだ発売が継続されています。 |
| 吸入アレルゲンのパッチテスト陽性率 |
| 入院患者278名について、ダニのパッチテストが陽性になったのは99名(35.6%)でした。 この陽性率は、RAST値や皮内テストに比べてかなり低いようです。 ダニのパッチテスト陽性率は、子供の方が高くなる傾向があります。 またカビについては、入院患者171名でパッチテストが陽性になったのは26名(15.2%)でした。 カビを種類で分けると、カンジダが16名、アルテルナリアが8名、クラドスポリウムが6名、ペニシリウムが6名、アスペルギルスが8名でした。 入院患者169名について、その他の吸入アレルゲンのパッチテストの陽性率は、猫毛2名、犬毛が0名、スギ花粉が2名、ブタクサ花粉が1名、カモガヤ花粉が2名でした。 |
(4).使用テスト
実際に抗原を一定面積の皮膚に使用して、湿疹ができるかどうか確認する方法です。
外用剤を塗り分ける方法もこれに含まれます。
当科では外用剤を左右で塗り分けて、効果の比較、外用による問題点の有無を検討しています。
塗り分ける期間は最低1週間程度必要です。
性急に判断するのではなく、できれば1カ月くらいかけてじっくり判定した方がよいかもしれません。
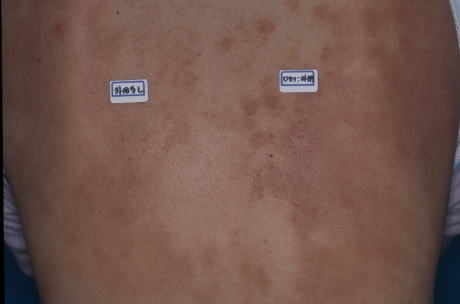
背中の湿疹に対して、外用剤を左右で塗り分けて比較したものです。
ワセリンを外用した右半分が、外用なしの左半分より、皮疹が明らかに悪化しています。
背中の中央に湿疹がないことから、外用剤をぬれる範囲に湿疹ができていると考えられます。
背中の中央は手が届かなくて引っ掻きにくいために湿疹ができていないとも考えられますが、このようにはっきりと湿疹のあるところとないところの境界がみられるときは、外用剤による接触皮膚炎が多いようです。
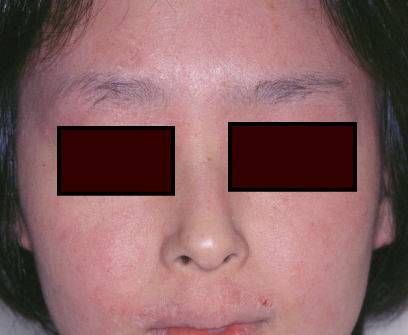
患者さん協力してもらって、顔面を左右塗り分けて比較したものです。
保湿剤として、顔面の左半分に酸性化粧水を用い、右半分は患者さんがそれまで使っている保湿剤を続けました。
2週間後、左側がやや有効という判定でした。
(5).誘発試験
食物アレルギーでは、実際に患者に原因と考えられる食物を食べさせて、実際に症状がでるかどうか確認します。
アナフィラキシーショックなどの強い症状に十分注意を払う必要があります。
少量から始めて、次第に量を増やして検査する場合が多いようです。
食べさせて失敗しやすいものとそうでないものがあります。
前者の代表は、小麦や魚などの加工品に適当なものがないものです。
牛乳も与えすぎて失敗することが多い食品です。
一般に、誘発試験の前に、試験食品を長期に完全制限しているほど、強い陽性反応が現れます。
逆に誘発試験のために、検査する食品を一定期間制限するように指示されることがあります。
薬疹でも行われますが、危険性もあり、原則として入院して行う方が安全です。
外来で行うにしても、何かあったときのために入院設備が後ろに控えていた方がよいでしょう。
薬剤の中にはごく少量で反応のでるものから、非ステロイド系の抗炎症剤のように常用量程度でないと症状が現れないものもあります。
つまり、薬理作用そのものが副作用を生じているということになり、同じタイプの薬剤は種類を変更してもやはり副作用が現れるということになります。
それぞれ単独では症状が出なくても、組み合わされると症状が現れるものもあります。
また、感冒などの状態でのみ反応が出る場合もあるかもしれません。
疲れなどが重なると症状が強くなることも考えられます。
(6).除去試験
食物アレルギーにおいては、原因食物を除いて湿疹が改善するかどうか検査します。
しかし、検査期間が長くなると、他の要因が関与することもあり、食物制限に効果があったかどうか判定が難しいことも少なくありません。
入院すると、しばしばアレルギーの環境的要因が除かれる場合があります。
自宅環境、仕事などが原因かどうかの検査に相当し、入院することが一種の除去試験と考えられます。
また、自宅を離れた長期の旅行などもこれに相当します。
この場合もダニ・化学物質などのアレルゲンが除去されたのか、仕事などの肉体的・精神的ストレスが除かれたのか明らかでないことがあります。
なお、アトピー性皮膚炎の半数近くは、入院するだけで湿疹がよくなります。
この試験は薬疹の検査としてさらに有用です。
問題となる薬剤を中止することで、発疹がよくなるかどうかみるということです。
ステロイドの内服のような強力な治療を平行していると、判定しにくい場合があります。
除去試験と誘発試験は、ペアになった検査です。
除去してよくなり、誘発して悪化すれば、その物質は悪化要因として働いている可能性を示しています。
3. 感染症に関係した検査
(1).細菌に関係したもの
とびひやおできなどで、原因となっている細菌の種類と薬剤感受性をみるために、皮膚表面の細菌の培養が行われます。
迅速検査のキットがあれば、溶連菌やインフルエンザウイルスは、擦過した粘液中の抗原の有無を調べることができます。
ただ、培養や迅速検査とも、100%陽性になるとは限りません。
病気の初期であったり、すでに抗生剤が投与されていたりすると、しばしば陽性になりません。
アトピー性皮膚炎では、細菌の種類としては、黄色ブドウ球菌(Staphylococcus aureus)や溶血性連鎖球菌(溶連菌)(Streptococcus pyogenes)が重要です。
黄色ブドウ球菌は、化膿菌として、健常人にも存在します。
多くは他人に感染するような細菌のタイプではありません。(論文報告)
アトピー性皮膚炎の湿疹は、引っ掻くことによる一種の化膿した状態です。
黄色ブドウ球菌は湿疹の常在菌として少なからず存在します。
また、健常人よりもはるかに多く、湿疹のある皮膚で増殖しています。
従って、黄色ブドウ球菌の菌数の多いものほど症状が強く、かゆみも強いことを示しています。
患者の中に、黄色ブドウ球菌が検出されず、表皮ブドウ球菌しか検出されない場合があります。
このような患者は症状が強くないか、アトピー性皮膚炎らしくないとも言えます。
黄色ブドウ球菌の中に、抗生物質のメチシリンに耐性があるものがみられ、MRSAと呼ばれています。
乳幼児の重症のアトピー性皮膚炎になると、感冒などで頻繁に抗生物質を使っているために、4人に1人くらいの割合でこのMRSAが見つかります。
MRSAはそれで肺炎などが生じれば危険ですが、皮膚についているだけなら問題ありません。
ただ入院したとき、隔離される場合があります。
湿疹がよくなると、黄色ブドウ球菌そのものが検出されなくなるためにMRSAも陰性になります。
湿疹が再発しても、最初は普通の黄色ブドウ球菌(MSSA)がまず増殖し、抗生物質が投与されるとともに再びMRSAに交代します。
MRSAの中にはおできをつくりやすいものもあります。
MRSAは抗生物質がいつも使用されている環境、たとえば病院などに常在していますが、感染したというよりもむしろ抗生物質を使うことによってそれに効かない細菌だけが選別された(生き残った)(菌交代現象)と考えられます。
従って、常に大量の黄色ブドウ球菌が付着しているアトピー性皮膚炎は、抗生物質を使えばMRSAが出現するのは避けられないことです。
MRSAを恐れて、必要なときに抗生物質を使わないのは賢明なことではありません。
しかし、皮膚のMRSAをバンコマイシンなどの抗生物質で除くことはできません。
(2).真菌(カビ)に関係したもの
水虫(白癬)の原因は真菌です。
真菌かどうかは、ピンセットやメスで皮膚表面の屑を少し取って、顕微鏡で調べます。
サブロー培地などで培養する場合もあります。
すでに真菌剤を使っていると、しばしば陽性になりません。
菌糸をつくりにくいタイプは、分かりにくいこともあります。
水虫は趾間、足底や爪に増殖しますが(足白癬、爪白癬)、陰股部(頑癬、いんきんたむし)をふくめ全身のどこにでも繁殖します。
特に、ステロイドを内服しているとき、糖尿病があるときは体にも水虫が生えることがあります。
水虫と気がつかずにステロイド外用剤を塗っていると、最初少しよくなることもありますが、その後は塗れば塗るほど広がります。
真菌の一種、ピティロスポルムは癜風でんぷうの原因となります。
癜風は夏に汗の多い患者の体にできる地図状の発疹です。
アトピー性皮膚炎の悪化の一因となる場合があります。
カンジダは、乳幼児のおむつ部にしばしば皮膚炎を作りますが、口腔や腸管内に常在し、アトピー性皮膚炎の悪化の一因となることがあります。
主婦の手に湿疹があるとき、ステロイドを使っていると、指の間などに増えることがあります。
(3).ウィルスに関係したもの
単純ヘルペスは、一般に、口唇ヘルペス(熱の花)や口内炎の原因となりますが、アトピー性皮膚炎で顔などに発熱を伴って急激に広がることがあります。
これは、カポジ水痘様発疹症と呼ばれ、溶連菌感染症とともにアトピー性皮膚炎の悪化に重要です。
血液検査でウィルス抗体価を測定しますが、水疱底のウィルス抗原を検出することも行っています。
水痘(水ぼうそう)はヘルペス属のウィルス(帯状ヘルペス)が原因で、成人の片側にできる非常に痛い帯状疱疹と同じウィルスです。
血液検査でウイルス抗体価を調べます。
(4).寄生虫に関係したもの
慢性蕁麻疹では、エビ・カニをふくめた主として魚介類に寄生するアニサキスが重要です。血液検査のRAST値で確認することができます。
サバのアレルギーはこのアニサキスが原因の場合があります。
生きたアニサキスは胃アニサキス症として、急性腹症の原因にもなります。魚の腸管に寄生しており、魚を丸ごと食べると起こりやすいようです。
腸管壁から魚肉内に潜入した寄生虫を食べても起こります。
加熱してもアレルギーはなくなりません。
回虫のRAST 値が高い患者もしばしばみられます。
サナダムシなどの寄生虫をアトピー性皮膚炎の治療に用いるという話がありますが、当科では行っていません。
4. 患者の皮膚を切除(biopsy)して行う検査
患者の皮疹部あるいは無疹部の皮膚を、キシロカインが麻酔して、メスまたはパンチで一部切除します。
固定し、切片をつくり、様々な染色をおこない、顕微鏡で観察します。
アトピー性皮膚炎患者さんを皮膚生検しても、好酸球の浸潤、表皮や真皮の好中球や組織球の浸潤はあるものの、結局のところ湿疹ですという結果しか返ってきません。
ドクターがサイトカインなどの研究のために、皮膚を生検したいと説得される場合があります。
ときに、黙って皮膚をとられるケースもあります。
皮膚生検は結局のところ、皮膚の腫瘍を診断するために行うものです。
ただし、尋常性乾癬、水疱症などには、診断のために皮膚生検が行われます。
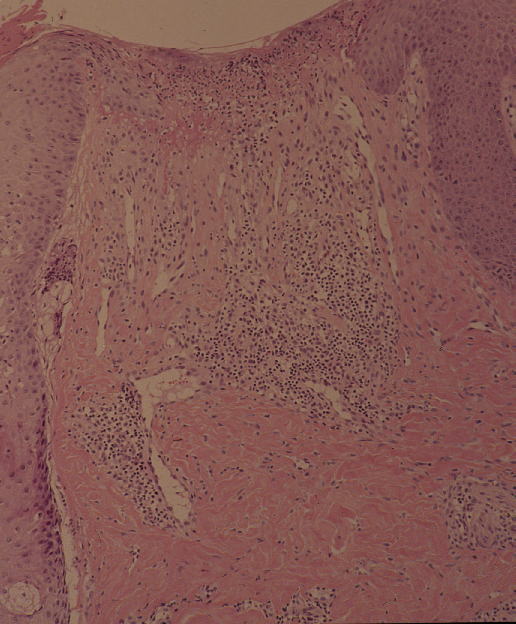
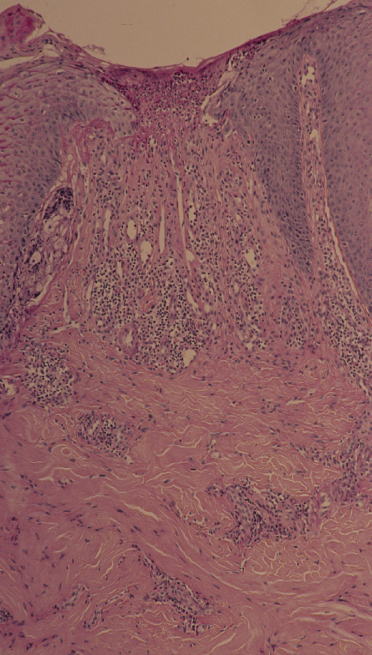
アトピー性皮膚炎患者の皮膚組織(左HE染色、右PAS染色)
5. 検査器具をもちいた検査
(1). 呼吸機能検査、ピークフロー
(2). レントゲン・内視鏡に関係したもの
入院時、胸部単純X線は気管支喘息があれば、定期に施行しています。
血液検査で肝機能の異常があれば、CTやエコーを行っています。
しかし、アレルギーを起こすものはごく小さなものでもよく、必ずしもX線のようなもので写るとは限りません。
また、それがアレルギーの原因かどうかは、実際切除して判定する以外にうまい方法はないかもしれません。
便潜血が陽性のときは、胃や大腸の内視鏡も行うことがあります。
胃のピロリ菌は慢性じんま疹の原因となります。
萎縮性胃炎は鉄の吸収に影響し、鉄欠乏性貧血を起こし、ドライスキンや湿疹を悪化させます。
胃潰瘍がアニサキスの死骸がつくった肉芽腫ということもあります。
腸管のポリープがアレルギーを起こし、それを切除して湿疹がよくなる患者がいます。
大腸の内視鏡で腸管にアレルギー性の炎症が見つかることもあります。
(3). 光線過敏に関係したもの
紫外線(UVB、UVA)、可視光線によって、湿疹や蕁麻疹が生じるかどうか検査します。
アトピー性皮膚炎のほかに、日光蕁麻疹、光線過敏性薬疹、SLEなどの膠原病で行われます。
紫外線(ultraviolet)は、波長の短いものからUVC、UVB、UVAの3種類に分けられます。
UVCは地上に届いていません。UVBは日焼けに関係し、UVAは皮膚のより深いところ届いているためにしみに関係していると言われています。
まず、デルマレイを用いてUVBの最小紅斑量(MED)測定します。
UVAで紅斑ができれば異常です。
患者の背部を用いて、30秒、1分、1分半などと時間を変えて照射します。
光線のエネルギーは照射時間に比例しますが、照射距離の2乗に反比例します。照射距離は30cmや37cmなどです。
照射管にあまり近くするとエネルギーが高すぎて、ひどいときは熱傷を引き起こす危険性があります。
光線過敏が強いときは、ある程度の距離をとって照射します。
フラットな背中でやるのが一番よいようですが、体の曲線部を用いると、照射距離や照射角度が違ってきます。
検査の翌日に紅斑の有無を判定する場合の他に、照射直後に蕁麻疹(日光蕁麻疹)の有無を調べることがあります。
顔面や手背などの露光部に症状が強いときは、日光が悪化の一因になっていることがあります。
この場合、患者自身が日光に反応するものを作っていることがありますが、患者の内服している薬剤や外用剤が紫外線を吸収している場合もあります。
検査時にこれらの薬剤を内服させたときと内服させていないときの二度検査することがあります。
外用剤が光線過敏症に関与している疑いがあるときは、その疑いのある外用剤を塗って照射したときと、別の塗らない部位を照射して比較します。
(4). 発汗テスト
エバポリメーターを用いて、皮膚の蒸気圧、水分量を測定します。
また、デンプンスライドで汗腺からの発汗状態を観察します。
スキンコンダクタンスを測定することもあります。
汗を採取して、希釈した汗を使って、汗の皮内テストを行うことがあります。
アトピー性皮膚炎患者さんは、汗の皮内テストが陽性になっています。
コリン性じんま疹の患者さんに、エバポリメーターをつけて汗をかかせると、汗が出始めるときから、突然いやなかゆみと発疹が出現するのが確認できます。
無汗症、減汗症などの患者さんに、ヨードデンプンを全身につけて、汗をかいてもらいます。
体の中で、汗のかいたところはヨードデンプン反応が起きて、赤紫色になります。
コリン性じんま疹の中には、ときどき減汗症を伴っている患者さんがいます。
ただし、正確を期すならば、汗の検査は外来で簡単にできるものではありません。
水分量や油分量を簡便に測定する器具はあります。
(5). 皮膚pH測定
フラット電極を用いて検査しますが、余り正確なものではありません。
健常人の皮膚は、たとえば肘窩ではpH4~5の酸性になっています。
皮膚表面を酸性にすることで、細菌やカビが皮膚の上で増殖しにくい状態になっていると言われています。
アトピー性皮膚炎では、皮膚のpHが健常人より上昇し、黄色ブドウ球菌などがつきやすくなっていると考えられます。
一般に、女性の皮膚のpHは男性より高く、子供は成人より高く、汗の多いところは低く、顔面は他の部位より高くなっています。
湿疹がひどくなるほど、皮膚pHは高くなっています。(論文報告)
尋常性ざ瘡(にきび)の患者でも、皮膚pHが上昇していると、学会報告したことがあります。
当科では、健常人の皮膚のpHに合わせた酸性化粧水を外用剤として使用しています。
(6). サーモグラフィー
皮膚の表面温度を測定し、湿疹の分布や強さ、発汗状態を確認します。
手指や足指の皮膚温度をみると、血行のよくない女性や高齢者はかなり低くなっていることが分かります。
どこかの動脈が細くなっていると、その動脈が支配しているところの皮膚温度が低下しています。
皮膚温度は測定するときの気温、季節、一日の時点(朝か夕か)など、外的条件でもかなり違ってきます。
アトピー性皮膚炎の場合、湿疹のあるところは皮膚温度が高く、汗のかいたところは皮膚温度が低くなります。
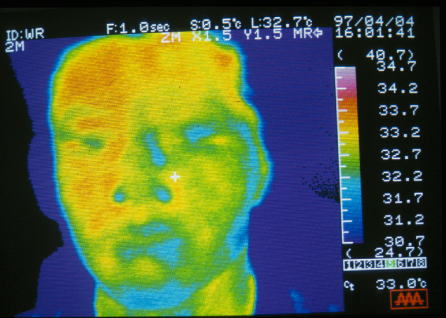
皮膚表面の温度。
顔面右半分にワセリンを外用したときの温度をサーモグラフィーで測定しました。
外用2分後の皮膚表面温度です。
右半分の方が高くなっています。
ワセリンが汗孔をふさいでしまうために皮膚温度が上昇したと考えられます。
ワセリンなどの油脂軟膏がべたつく原因にもなっています。

顔面左半分にワセリンを外用したときの温度を、サーモグラフィーで測定しています。
外用2分後の皮膚表面温度、左半分の方が高くなっています。
(7). 皮膚の水分量・油分量の測定
ドイツ製の装置(CM575)でこれらが簡単に測定できます。
アトピー性皮膚炎患者の皮膚は健常人に比べてかなり乾燥し、同時に皮脂も相当少なくなっています。
特に、乳児の皮膚は成人に比べて皮脂が少なく、外的な刺激に弱くなっています。
(8).かゆみの検査、かゆみ日記
現在、かゆみの程度を検査する方法で保険が適用されているものはありません。
かゆみは他の人には分からない自覚症状です。
医師は残ったひっかき傷のレベルで、その患者のかゆみの程度を評価していますが、多少いい加減なものです。
かゆみの程度を評価するとなると、患者さんしかわかりません。
たとえば、自己申告のやり方の一つ、VAS(Visual Analogue Scale)などをもちいて、かゆみの程度を点数化しています。
点数化すると、経時的にかゆみの程度を残すことができ、評価することができます。
そうすれば、原因を考える検査結果として利用できます。

かゆみの程度を数値化する試みとして、Visual Analogue Scale (VAS)があります。
患者が想像でき最も強いかゆみの点数を100とし、かゆみが全くない状態を0に設定します。
一日のある時点を決めて、かゆみの程度をかゆみ日記に記載してもらいます。
かゆみ日記には、同時に湿疹の程度(グローバル評価法で0~5、又は0~100などに点数化)も併記します。
気管支喘息やアレルギー性鼻炎の程度も一緒に記入すれば、完璧です。
内服している薬があれば、それを飲んだか飲まなかったかも書きます。
調子の悪いとき、少しさかのぼって、気になるエピソード、たとえば、どこかに出かけたとか、疲れ気味、微熱がある、何か食べた、ストレスになることがあった、などいろんなことを書いておけば、原因を考えるときの材料になります。
夜間のビデオで、患者の引っ掻き具合からかゆみの程度を判定する報告もあります。
家庭用のビデオでも可能です。
患者自身、どの程度、夜間寝ている間に引っ掻いているか観察するのも、治療につながります。
たとえば、薬剤を用いているときと用いていないときを比較するだけでも、役に立ちます。
われわれは、入院患者を対象として圧力センサーと改良した万歩計を用いて、かゆみの研究を報告しています。
(論文報告1)、(論文報告2)、(論文報告3)、
また、乳幼児のアトピー性皮膚炎について、外来でビデオを用いて、引っ掻き具合について、学会で報告しています。(学会報告)
| 仮性アレルゲン 抗原抗体反応を介さずにアレルギー反応を起こす物質を仮性アレルゲンと言います。 アスピリンなどの解熱鎮痛剤が代表的ですが、サリチル酸誘導体を含むジャガイモ、キュウリなどの野菜、果物、タートラジン(黄色4号)、安息香酸ナトリウム(防腐剤)などの食品添加物でも同様な反応を起こすことがあります。 治りにくい慢性蕁麻疹の患者にこれが原因になっていることがあります。 |

Copyright © 2003 Endou Allergy clinic All Rights Reserved